| Epilepsia | |
 Uogólnione 3 Hz fala i wyładowania na elektroencefalogramu | |
| Klasyfikacje | |
| DiseasesDB | |
|---|---|
| MedlinePlus | |
| MeSH | |
Padaczka (inaczej epilepsja, od czasownika ἐπιλαμβάνειν (epilēpsía) oznaczającego w klasycznym języku greckim „chwytać, posiadać lub być dotkniętym”)[1] – grupa przewlekłych zaburzeń neurologicznych charakteryzujących się napadami padaczkowymi[2]. Napad padaczkowy zaś jest wyrazem przejściowych zaburzeń czynności mózgu, polegających na nadmiernych i gwałtownych, samorzutnych wyładowaniach bioelektrycznych w komórkach nerwowych. Napady są epizodami o różnym nasileniu, od krótkich i prawie niezauważalnych po długie, silne wstrząsy[3]. Napady powtarzają się i nie mają bezpośredniej przyczyny[2], natomiast napady pojawiające się na skutek konkretnej przyczyny nie muszą wiązać się z tą chorobą[4].
W większości przypadków przyczyna choroby jest nieznana, przy czym u wielu osób epilepsja rozwija się m.in. na skutek urazu mózgu, udaru, guza mózgu, a także stosowania narkotyków i nadużywania alkoholu. Napady padaczkowe są wynikiem nadmiernej, nieprawidłowej aktywności komórek nerwowych kory mózgu[4]. Diagnoza zwykle opiera się na wyeliminowaniu innych chorób mogących dawać podobne objawy (takich jak omdlenie) oraz sprawdzeniu, czy istnieją bezpośrednie przyczyny tych objawów. Diagnozę padaczki zwykle potwierdza się elektroencefalogramem (EEG).
Padaczka jest nieuleczalna, jednak w niemal 70% przypadków jej napady można kontrolować lekami[5]. W przypadkach braku reakcji na leki można rozważyć leczenie operacyjne, neurostymulację lub wprowadzić zmiany w diecie. Padaczka nie zawsze jest chorobą dożywotnią i u wielu osób następuje poprawa do tego stopnia, że przyjmowanie leków staje się niepotrzebne.
Na padaczkę cierpi ok. 1% ludzi na całym świecie (65 milionów)[6], przy czym niemal 80% z nich mieszka w krajach rozwijających się[3]. Liczba zachorowań wzrasta z wiekiem[7][8]. W krajach rozwiniętych nowe przypadki padaczki odnotowywane są głównie u niemowląt i osób starszych[9]; w krajach rozwijających się, natomiast, u starszych dzieci i ludzi młodych[10]. Dzieje się tak na skutek różnicy w przyczynach choroby. Około 5–10% wszystkich osób doświadcza nieprowokowanego napadu przed ukończeniem 80 roku życia[11], a prawdopodobieństwo wystąpienia drugiego napadu wynosi 40 do 50%[12]. W wielu częściach świata osoby cierpiące na padaczkę nie mogą prowadzić pojazdów lub ich zdolność do prowadzenia jest ograniczona[13], ale może być przywrócona po pewnym okresie bezepizodowym.
Objawy[edytuj | edytuj kod]
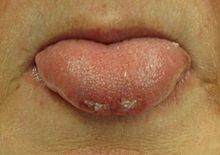
Padaczka cechuje się długoterminowym ryzykiem nawracających napadów[14]. Napady te mogą mieć różne rodzaje, w zależności od tego, która część mózgu jest w nie zaangażowana, oraz od wieku chorego[14][15].
Napady padaczkowe
Najczęstszym typem (60%) napadów są napady drgawkowe[15]. Dwie trzecie z nich zaczyna się jako napady ogniskowe (mogące następnie przejść w uogólnione), natomiast jedna trzecia na początku ma postać napadów uogólnionych[15]. Pozostałe 40% to napady bezdrgawkowe. Ich przykładem jest napad nieświadomości, który polega na chwilowej utracie świadomości trwającej zwykle około 10 sekund[16][17].
Napady ogniskowe są zwykle poprzedzone aurą, czyli objawami zwiastującymi napad[18]. Mogą to być zaburzenia zmysłowe (wzrokowe, słuchowe i węchowe), psychiczne, autonomiczne bądź motoryczne[16]. Drgawki mogą rozpocząć się w jednej grupie mięśni i rozprzestrzeniać na kolejne, sąsiadujące – wówczas mamy do czynienia z napadem Jacksona[19]. Mogą wystąpić automatyzmy, czyli automatyczne wykonywanie, czynności bez udziału świadomego myślenia. Zwykle polega na wykonywaniu prostych, powtarzalnych ruchów, takich jak mlaskanie, lub bardziej złożonych np. próby podniesienia przedmiotu[19].
Możemy wyróżnić sześć uogólnionych typów napadów padaczkowych: toniczno-kloniczne, toniczne, kloniczne, miokloniczne, nieświadomości i napady atoniczne[20]. Zawsze przebiegają one z utratą świadomości i zazwyczaj się nie są poprzedzone żadnymi zwiastunami[21]. Napady toniczno-kloniczne początkowo objawiają się skurczem kończyn i może dojść do wygięciem grzbietu w łuk. Trwa to 10-30 sekund (faza toniczna)[21]. Czasami chory wydaje z siebie krzyk wywołany skurczem mięśni klatki piersiowej o przedzieraniem się wypieranego z klatki powietrza. Potem kończyny zaczynają wpadać w symetryczne i rytmiczne skurcze (faza kloniczna). Napady toniczne powodują zesztywnienie mięśni. Chory często sinieje, ponieważ następuje zatrzymanie oddechu. Napady kloniczne polegają na uogólnionych drgawkach całego ciała[21]. Po ustaniu drgawek może minąć 10–30 minut nim chory powróci do zwyczajnego stanu (faza ponapadowa)[21].
Podczas napadu chory może dojść do utraty kontroli pęcherza i zwieraczy[3]; może również nastąpić przygryzienie języka na końcu lub z boku[22]. W przypadku napadu toniczno-klonicznego przygryzienia z boku występują częściej[22]. Przygryzienia są również częste w wypadku psychogennych napadów niepadaczkowych[22].
Napady miotoniczne to nagłe i silne skurcze kilku lub wielu grup mięśni[21]. Napady nieświadomości mogą być łagodne i obejmować jedynie przechylenie głowy lub mruganie[16]. Chory nie upada i powraca do normalnego stanu natychmiast po napadzie[16]. Napady atoniczne obejmują nagły zanik napięcia mięśniowego na okres dłuższy niż jedna sekunda[19]. Zazwyczaj zanik napięcia występuje z obu stron ciała[19].
Około 6% cierpiących na epilepsję doświadcza napadów w wyniku działania czynników zewnętrznych, mają one więc charakter odruchowy[23]. U chorych na padaczkę odruchową napad padaczkowy wyzwalany jest jedynie przez konkretny bodziec zewnętrzny[24]. Zazwyczaj napady padaczkowe wyzwalane są przez bodźce, jak migotające światła i nagłe dźwięki[23]. W niektórych przypadkach napady częściej mają miejsce podczas snu[25], w innych występują niemal wyłącznie podczas snu[26].
Okres ponapadowy
Po ustąpieniu napadu zazwyczaj następuje okres ponapadowy charakteryzujący się splątaniem przed powrotem do prawidłowego stanu świadomości[18]. Zazwyczaj trwa on od 3 do 15 minut[27], choć może utrzymywać nawet do kilku godzin[28]. Inne częste objawy obejmują: zmęczenie, ból głowy, trudności w mówieniu oraz nietypowe zachowanie[28]. Psychoza ponapadowa jest dość powszechna i występuje u 6-10% chorych[29]. Często chorzy nie pamiętają, co zaszło w tym okresie[28]. Miejscowe porażenie, znane jako porażenie Todda, może wystąpić po napadzie ogniskowym[30]. Zazwyczaj trwa od kilkunastu sekund do kilku minut lub godzin; w niektórych wypadkach może jednak trwać do dwóch dni[30].
Podłoże psychosocjologiczne
Padaczka może mieć negatywny wpływ na psychikę chorego i jego funkcjonowanie w społeczeństwie[15]. Chorzy mogą być izolowani społecznie, stygmatyzowani czy traktowani jak jednostki niepełnosprawne[15]. Może to skutkować niższym poziomem wykształcenia i niekorzystnymi perspektywami zawodowymi[15]. Trudności w nauce powszechnie występują u chorych na padaczkę, szczególnie wśród dzieci z padaczką[15]. Stygmat padaczki może również wpływać negatywnie na rodziny chorych[3].
Niektóre zaburzenia występują częściej u osób z padaczką, co częściowo jest związane z rodzajem występującego objawu padaczkowego. Zaburzenia te obejmują: depresję, zaburzenia lękowe, oraz migreny[31]. ADHD występuje trzy do pięciu razy częściej u dzieci z padaczką w porównaniu do ogólnej populacji[32]. ADHD i epilepsja mają znaczący wpływ na dziecko w zakresie zachowania, nauki i rozwoju społecznego[33]. Padaczka występuje również częściej u osób z autyzmem[34].
Przyczyny[edytuj | edytuj kod]
Padaczka nie jest pojedynczą chorobą, lecz objawem będącym wynikiem różnych zaburzeń[15]. Z definicji napady występują nagle i nie mają konkretnej przyczyny, takiej jak ostra choroba[6]. Przyczyny padaczki mogą być związane z podłożem genetycznym lub podłożem strukturalnym i zaburzeniami metabolicznymi, jednak w 60%[3][15] przypadków przyczyna nie jest znana[35]. Choroby genetyczne, wady wrodzone i zaburzenia rozwoju psychicznego to najbardziej powszechne przyczyny padaczki wśród ludzi młodych, podczas gdy nowotwory mózgu i udar mózgu występują częściej u osób starszych[15]. Napady mogą również wystąpić w wyniku innych problemów zdrowotnych[20]. Jeśli wystąpią w powiązaniu z konkretna przyczyną, np. udarem, urazem głowy lub zaburzeniami metabolicznymi, klasyfikuje się je jako napady objawowe[6][36]. Wiele z przyczyn ostrych napadów objawowych może wywołać późniejsze napady nazywane wtórną padaczką[3].
Podłoże genetyczne
Uważa się, że podłoże genetyczne ma pewien, pośredni lub bezpośredni, wpływ w większości przypadków choroby[37]. Wada pojedynczego genu jest przyczyną niektórych rodzajów padaczki (1-2%); w większości wypadków przyczyną jest jednak interakcja wielu genów i czynników środowiskowych[37]. Wady pojedynczego genu są rzadkie i opisano jedynie 200 przypadków choroby[38]. Niektóre z genów wpływają na kanał jonowy, enzymy, receptor GABA i receptory sprzężone z białkami G[21].
W przypadkubliźniąt jednojajowych, jeżeli jedno z bliźniąt cierpi na padaczkę, prawdopodobieństwo, że drugie również będzie na nią cierpiało wynosi 50-60%[37]. W przypadku dwojaczków ryzyko to wynosi 15%[37]. Jest ono jeszcze większe, jeżeli napady są uogólnione, a nie ogniskowe[37]. Jeżeli para bliźniąt cierpi na padaczkę w większości przypadków mają one ten samy objaw padaczkowy (70-90%)[37]. Ryzyko wystąpienia padaczki jest pięć razy większe u bliskich krewnych osoby z tą chorobą w porównaniu z resztą populacji[39]. Około 1 do 10% osób z zespołem Downa i 90% z zespołem Angelmana cierpi na epilepsję[39].
Przyczyny wtórne
Padaczka może wystąpić na skutek innych schorzeń, np. nowotworów, udaru mózgu, urazów głowy, wcześniej przebytych infekcji ośrodkowego układy nerwowego, zaburzeń genetycznych oraz na skutek urazu mózgu w trakcie porodu[3][20]. Prawie 30% osób cierpiących na nowotwór mózgu ma padaczkę i stanowią one 4% wszystkich przypadków choroby[39]. Prawdopodobieństwo wzrasta przy nowotworach zlokalizowanych w płacie skroniowym oraz nowotworach o wolnym wzroście[39]. Inne uszkodzenia, takie jak naczyniaki jamiste i wady tętniczo-żylne pociągają za sobą ryzyko w wysokości 40 60%[39]. U 2-4% osób, które miały napad, rozwija się padaczka[39]. W Wielkiej Brytanii napady stanowią 15% przypadków[15]. Uważa się także, że są przyczyną padaczki wśród 30% osób starszych[39]. Uważa się, że od 6 do 20% przypadków padaczki jest skutkiem urazu głowy[39]. Wstrząśnienie mózgu podnosi ryzyko dwukrotnie, a urazowe uszkodzenie mózgu nawet siedmiokrotnie[39]. U osób, które przeżyły postrzał w głowę, ryzyko to wynosi 50%[39].
Ryzyko epilepsji na skutek zapalenia opon mózgowo-rdzeniowych wynosi niecałe 10%; choroba ta najczęściej skutkuje napadami w trakcie jej przebiegu[39]. W przypadku opryszczkowego zapalenia mózgu ryzyko wystąpienia napady wynosi 50%[39]; wysokie jest także ryzyko późniejszego rozwoju padaczki(do 25%)[40][41]. Zakażenie tasiemcem uzbrojonym, które może doprowadzić do wągrzycy ośrodkowego układu nerwowego[39]. Padaczka może również wystąpić w wyniku innych schorzeń mózgu, takich jak malaria, toksoplazmoza i toksokaroza[39]. Stałe nadużywanie alkoholu również zwiększa ryzyko padaczki: wśród osób przyjmujących sześć jednostek alkoholu dziennie (60 g czystego etanolu) jest ono dwa i pół raza wyższe[39]. Inne czynniki ryzyka obejmują: chorobę Alzheimera, stwardnienie rozsiane, stwardnienie guzowate i autoimmunologicznym zapaleniem opon mózgowych i mózgu[39]. Szczepienie nie powoduje wzrostu ryzyka zachorowania na padaczkę[39]. Niedożywienie jest czynnikiem ryzyka powszechnym w krajach rozwijających się, nie ma jednak pewności, czy jest ono przyczyną bezpośrednią, czy jest jedynie powiązane z padaczką[10].
Objawy
Istnieje szereg objawów padaczki zazwyczaj kategoryzowanych na podstawie wieku rozpoznania: w okresie noworodkowym, dzieciństwie, dorosłości; istnieją także objawy nieposiadające silnego związku z wiekiem chorego[20]. Ponadto istnieją konkretne kombinacje objawów, objawy wywołane przyczynami metabolicznymi i strukturalnymi oraz objawy o nieznanym podłożu[20]. Możliwość klasyfikacji przyczyny padaczki według konkretnego objawu występuje częściej w przypadku dzieci[36]. Niektóre rodzaje obejmują: łagodną padaczkę częściową z iglicami w okolicy centralnoskroniowej (2,8 na 100 000), zespół Friedmana (0,8 na 100 000) oraz młodzieńczą padaczkę mioklonalną (0,7 na 100 000)[36]. Drgawki gorączkowe i łagodne drgawki noworodkowe nie są formami epilepsji[20].
Mechanizm[edytuj | edytuj kod]
Zazwyczaj aktywność elektryczna mózgu nie jest synchroniczna[16]. W przypadku napadów padaczkowych, na skutek zaburzeń strukturalnych i funkcjonalnych w mózgu[3], dochodzi do nieprawidłowych, nadmiernych[15] i zsynchronizowanych wyładowań neuronów[16]. Skutkuje to falą depolaryzacji, czyli napadowej zmiany kierunku depolaryzacji[42].
Zazwyczaj po tym, jak dochodzi do wyładowania neuronu pobudzającego, uodparnia się on na wyładowania na pewien okres czasu[16]. Dzieje się tak na skutek działań neuronów hamujących, zmiany ładunku elektrycznego neuronu pobudzającego i hamującego wpływu adenozyny[16]. W przypadku padaczki neurony pobudzające mają obniżoną odporność na pobudzenie[16]. Może to występować na skutek zmian w kanałach jonowych lub nieprawidłowej funkcji neuronów[16]. W rezultacie powstaje wtedy specyficzny obszar, w którym dochodzi do generacji napadu, tzw. „ognisko napadu”[16]. Innym mechanizmem padaczkowym aktywacja w górę (tzw. up-regulation) neuronów pobudzających i regulacja w dół (tzw. up-regulation) neuronów hamujących w następstwie urazu mózgu[16][43]. Takie wtórne padaczki pojawiają się na drodze procesu znanego jako epileptogeneza[16][43]. Nieszczelność bariery krew-mózg może również być mechanizmem przyczynowym, ponieważ dopuszcza do transportu substancji z krwi do płynu mózgowo-rdzeniowego[44].
Napady ogniskowe rozpoczynają się w jednej z półkul mózgu, podczas gdy napady uogólnione w obu półkulach[20]. Niektóre rodzaje napadów mogą zmienić strukturę mózgu, podczas gdy inne wydają się mieć na nią niewielki wpływ[45]. Glejoza, utrata neuronów i atrofia niektórych obszarów mózgu mają związek z padaczką, choć nie jest jasne, czy choroba jest skutkiem tych zmian, czy też zmiany wywołują padaczkę[45].
Diagnoza[edytuj | edytuj kod]
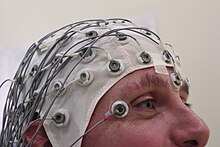
Padaczkę diagnozuje się zazwyczaj na podstawie opisu napadu i jego okoliczności[15]. Elektroencefalogram i neuroobrazowanie są zazwyczaj częścią profilu badań[15]. Często lekarz stara się zidentyfikować określony zespół padaczkowy, jednak nie zawsze jest to możliwe[15]. Elektorencefalogram może być użyteczny w trudnych przypadkach[46].
Definicja
Padaczka jest definiowana jako dwa lub więcej napady padaczkowe występujące w odstępie powyżej 24 godzin i nieposiadające wyraźnej przyczyny. Napad padaczkowy jest definiowany jako tymczasowe objawy będące skutkiem nieprawidłowej aktywności elektrycznej mózgu[6]. Może być także postrzegana jako zaburzenie, na które cierpią osoby, u których wystąpił przynajmniej jeden napad padaczkowy z ciągłym ryzykiem wystąpienia kolejnych[6].
W 2014 roku Międzynarodową Ligę Przeciwpadaczkowa zdefiniowała chorobę, jako stan w którym chory spełnia jednen z następujących warunków[47]:
- Co najmniej dwa niesprowokowane napady drgawek w odstępie powyżej 24 godzin.
- Jeden sprowokowany napad i prawdopodobieństwo kolejnych napadów podobne do ogólnego ryzyka nawrotu (co najmniej 60%), występujące powyżej 10 lat.
- Rozpoznanie zespołu padaczkowego.
Jest to rozwinięcie definicji padaczki z 2005 roku jako „zaburzenia mózgu charakteryzującego się trwałą predyspozycją do napadów padaczkowych oraz neurobiologicznymi, kognitywnymi, psychologicznymi i społecznymi konsekwencjami choroby. Definicja padaczki wymaga wystąpienia przynajmniej jednego napadu padaczkowego”[48][49].
Klasyfikacja
Osoby, u których występują napady, powinny zostać one sklasyfikowane według rodzaju napadu, przyczyn leżących u jej podstawy, objawów padaczki oraz okoliczności w czasie napadu[46]. Rodzaje padaczki zależą od tego, czy źródło padaczki jest skupione (napad ogniskowy) czy rozproszone (napad uogólniony) w mózgu[20]. Napady uogólnione są dzielone za względu na ich skutki. Wyszczególnia się napady: toniczno-kloniczne (grand mal), napady nieświadomości (petit mal), napady miokloniczne, kloniczne, toniczne i atoniczne[20][50]. Niektóre napady, np. napady zgięciowe znane jako zespół Westa, są nieznanego rodzaju[20]. Napady ogniskowe (określane uprzednio jako napady częściowe[15]) dzieli się na proste częściowe i częściowe złożone[20]. Podział ten obecnie nie jest zalecany, natomiast w jego miejsce preferowany jest opis przebiegu napadu[20].
Badania laboratoryjne
W przypadku dorosłych, aby wykluczyć zaburzenia, które mogą stanowić przyczyny napadu, ważną rolę odgrywają badania stężenia elektrolitów (w tym wapnia), badanie stężenia glukozy we krwi[46]. Przy pomocy badania EKG można wykluczyć zaburzenia rytmu serca[46]. Punkcja lędźwiowa może być pomocna w celu diagnostyki zakażenia ośrodkowego układu nerwowego, jednakże nie zalecana jako element rutynowej diagnostyki padaczki[11]. W przypadku dzieci mogą być konieczne dodatkowe badania, takie jak badanie biochemiczne moczu i badanie krwi w celu wykrycia zaburzeń metabolicznych[46][51].
Stwierdzenie wysokiego stężenia prolaktyny w ciągu pierwszych 20 minut po wystąpieniu napadu może pomóc potwierdzić napad padaczkowy i wykluczyć tym samym psychogenny napad niepadaczkowy[52][53]. Badanie stężenia prolaktyny w surowicy krwi jest mniej pomocne w celu wykrycia napadów częściowych[54], gdyż wystąpienie napadu padaczkowego jest możliwe również wtedy, gdy stężenie jest w normie[53]. Ponadto stężenie prolaktyny nie pozwala na odróżnienie napadu padaczkowego od omdlenia[55]. Dlatego toż badanie nie jest zalecane do rutynowej diagnostyki padaczki[46].
EEG
Można przeprowadzić badanie elektroencefalograficzne (EEG), aby zobrazować aktywność mózgu wskazującą na podwyższone ryzyko wystąpienia napadów. Jest ono zalecane wyłącznie u pacjentów, którzy prawdopodobnie doznali napadu padaczkowego, uwzględniając stwierdzone objawy. W diagnostyce padaczki badanie elektroencefalograficzne może pomóc w określeniu rodzaju napadu lub występującego zespołu padaczkowego[46]. W przypadku dzieci zazwyczaj stosuje się je po wystąpieniu drugiego napadu[46]. Nie można go natomiast stosować do wykluczenia diagnozy padaczki[46], a jego wynik jego może być fałszywie dodatni u osób niecierpiących na padaczkę[46]. W pewnych sytuacjach przeprowadzenie EEG może być łatwiejsze, gdy pacjent śpi lub jest niewyspany[46].
Obrazowanie
Diagnostyka obrazowa przy pomocy tomografii komputerowej (TK) oraz rezonansu magnetycznego (MRI) jest zalecana po wystąpieniu pierwszych niegorączkowych drgawek w celu wykrycia zaburzeń strukturalnych w mózgu i otaczających struktur[46]. Ogólnie MRI jest lepszym badaniem obrazowym, za wyjątkiem przypadków, gdy podejrzewa się krwawienie wewnątrzczaszkowe, ponieważ tomografia komputerowa jest bardziej czułą metodą i bardziej dostępną[11]. Jeśli pacjent z napadem przebywa w izbie przyjęć i szybko powraca do normalnego stanu, badania obrazowe można przeprowadzić w późniejszym czasie[11]. Jeśli uprzednio metodą diagnostyki obrazowej zdiagnozowano u pacjenta padaczkę, zazwyczaj nie ma konieczności ponownego przeprowadzania badania, nawet w przypadku kolejnych napadów[46].
Diagnostyka różnicowa
Zdiagnozowanie padaczki może być trudne, a błędna diagnostyka jest częstym zjawiskiem (występuje w ok. od 5% do 30% przypadków)[15]. W przypadku wielu innych stanów mogą występować bardzo podobne objawy podmiotowe i przedmiotowe do objawów padaczki, w tym: omdlenie, hiperwentylacja, migrena, narkolepsja, napad paniki i psychogenny napad niepadaczkowy (PNES)[56][57]. Około jeden na pięciu pacjentów w ośrodkach leczenia padaczki ma PNES[11], przy czym 10% pacjentów z PNES także cierpi na padaczkę[58]. Rozróżnienie tych dwóch stanów wyłącznie w oparciu o analizę napadów bez dodatkowych badań jest często trudne[58].
U dzieci mogą występować zachowania, które łatwo można pomylić z napadami padaczkowymi. Obejmują one: napady afektywnego bezdechu, moczenie nocne, koszmary nocne, tiki i napady dreszczy[57]. refluks żołądkowo-przełykowy może powodować wygięcie pleców i skręcenie głowy w bok u niemowląt (Zespół Sandifera). Może być on mylnie postrzegany jako napad toniczno-kloniczny[57].
Profilaktyka[edytuj | edytuj kod]
Podczas gdy wielu przypadkom nie da się zapobiec, działania w celu ograniczenia urazów głowy podczas ataku, dostarczenia odpowiedniej opieki na czas porodu i ograniczenia występowania w otoczeniu pasożytów, takich jak tasiemiec uzbrojony, mogą być skuteczne[3]. Działania podjęte w jednym z regionów Ameryki Środkowej mające na celu ograniczenie występowania w środowisku tasiemca uzbrojonego pozwoliły na obniżenie liczby nowych przypadków padaczki o 50%[10].
Postępowanie[edytuj | edytuj kod]
Leczenie padaczki zazwyczaj wdraża się po wystąpieniu drugiego ataku, polega na codziennym podawaniu leków przeciwpadaczkowych[15][46], przy czym w przypadku osób o wysokim ryzyku podawanie leku można rozpocząć już po wystąpieniu pierwszego ataku[46]. W niektórych przypadkach może być wymagana specjalna dieta, wszczepienie neurostymulatora lub przeprowadzenie zabiegu neurochirurgicznego.
Pierwsza pomoc
Odwrócenie chorego z napadem toniczno-klonicznym na bok i umieszczenie go w bezpiecznej pozycji pomaga zapobiec przedostaniu się płynów do dróg oddechowych i zachłyśnięciu[59]. Nie zaleca się wkładania do ust palców, blokady zgryzu lub szpatułki, ponieważ może to prowadzić do wymiotów lub pacjent może ugryźć ratownika[18][59]. Należy podjąć działania, aby zapobiec dalszym urazom własnym osoby, która doznała ataku[18]. Właściwie nie wymaga się podejmowania środków zapobiegających urazom kręgosłupa[59].
Jeśli napad trwa dłużej niż 5 minut lub jeśli wystąpiły więcej niż dwa napady w ciągu godziny i w przerwie między nimi pacjent nie wrócił do stanu sprzed napadu, wówczas jest to stan zagrożenia życia i nazywa się go stanem padaczkowym[46][60]. Może on wymagać pomocy medycznej w celu utrzymania drożności dróg oddechowych[46]; w tym przypadku może być pomocna rurka nosowa[59]. Zalecanym wstępnym lekiem długodziałającym w warunkach domowych jest midazolam, który jest stosowany doustnie[61]. Diazepam można także stosować w formie czopka[61]. W szpitalu preferowane jest podanie dożylne lorazepamu[46]. Jeśli dwie dawki benzodiazepiny nie są skuteczne, zaleca się stosowanie innych leków, takich jak fenytoina[46]. Stan padaczkowy, który jest oporny na wstępne leczenie, zazwyczaj wymaga skierowania pacjenta na oddział intensywnej terapii oraz leczenia silniejszymi lekami, takimi jak tiopental lub propofol[46].
Leki
Leczenie podstawowe padaczki polega na podawaniu leków przeciwdrgawkowych być może przez całe życie chorego[15]. Wybór leku przeciwdrgawkowego zależy od typu napadu, zespołu padaczkowego, innych stosowanych leków, innych problemów zdrowotnych, wieku pacjenta i stylu życia[61]. Wstępnie zaleca się stosowanie jednego leku[62]. Jeśli leczenie nie jest skuteczne, zaleca się zmianę na inny lek[46]. Podawanie dwóch leków jednocześnie jest zalecane jedynie, jeśli leczenie jednym lekiem nie jest skuteczne[46]. W 50% przypadków pierwszy środek jest skuteczny. Drugi środek pomaga w około 13% przypadków, a trzeci lub dwa środki stosowane jednocześnie mogą pomóc dodatkowo u 4%[63]. Około 30% pacjentów w dalszym ciągu cierpi na napady pomimo leczenia lekami przeciwdrgawkowymi[5].
Istnieje wiele dostępnych leków. Fenytoina, karbamazepina i kwas walproinowy wydają się być jednakowo skuteczne zarówno w przypadku napadu ogniskowego, jak i uogólnionego[64][65]. Karbamazepina o powolnym uwalnianiu wydaje się być skuteczna, podobnie jak karbamazepina o natychmiastowym uwalnianiu, i może wywoływać mniej działań niepożądanych[66]. W Wielkiej Brytanii karbamazepina lub lamotrygina są zalecane jako leczenie pierwszego rzutu napadów ogniskowych, natomiast lewetiracetam i kwas walproinowy jako leczenie drugiego rzutu ze względu na koszty i działania niepożądane[46]. Kwas walproinowy jest zalecany w leczeniu pierwszego rzutu napadów uogólnionych, a lamotrygina jako leczenie drugiego rzutu[46]. W przypadku napadów nieświadomości zaleca się etosuksymid lub kwas walproinowy; kwas walproinowy jest szczególnie skuteczny w przypadku napadów mioklonicznych i napadów tonicznych lub atonicznych[46]. Jeśli napady są dobrze kontrolowane w ramach leczenia podstawowego zazwyczaj nie ma konieczności przeprowadzania badań rutynowych stężenia leku we krwi[46].
Najtańszym lekiem przeciwdrgawkowym jest fenobarbital, którego koszt roczny wynosi ok. 5 dolarów amerykańskich[10]. Światowa Organizacja Zdrowia zaleca ten lek w leczeniu pierwszego rzutu w krajach rozwijających się i jest on tam powszechnie stosowany[67][68]. Dostęp do niego może być jednak utrudniony, ponieważ w niektórych krajach uważany jest za lek regulowany prawnie[10].
W zależności od sposobu i źródła pozyskania danych u 10% do 90% pacjentów zgłaszano działania niepożądane w związku ze stosowaniem leków[69]. Większość działań niepożądanych jest związana z dawką i są one łagodne[69]. Niektóre przykłady obejmują zmiany nastroju, senność lub chwiejny chód[69]. Niektóre leki mają działania niepożądane, które nie są związane z dawką, takie jak wysypka, działanie toksyczne na wątrobę lub hamowanie czynności szpiku kostnego[69]. Nawet do 25% pacjentów przerywa leczenie z powodu działań niepożądanych[69]. Stosowanie niektórych leków jest związane z występowaniem wad wrodzonych, jeśli są one podawane w okresie ciąży[46]. Kwas walproinowy budzi szczególne obawy, zwłaszcza w przypadku podawania podczas pierwszego trymestru[70]. Mimo to leczenie jest często kontynuowane, jeśli jest skuteczne, ponieważ uważa się, że ryzyko nieleczonej padaczki jest większe, niż ryzyko związane z przyjmowaniem leków[70].
Powolne odstawianie leków może być uzasadnione u pewnych pacjentów, u których przez okres od dwóch do czterech lat nie wystąpiły napady. Jednakże nawroty pojawiają się u jednej trzeciej pacjentów, najczęściej podczas pierwszych sześciu miesięcy[46][71]. Przerwanie stosowania leku jest możliwe u około 70% dzieci i 60% dorosłych[3].
Leczenie chirurgiczne
Chirurgiczne leczenie padaczki może być opcją dla pacjentów z napadami ogniskowymi, które nie ustępują pomimo stosowania innych form leczenia[72]. Wspomniane tu inne formy leczenia obejmują przynajmniej próbne zastosowanie dwóch lub trzech leków[73]. Celem leczenia chirurgicznego jest całkowita kontrola napadów[74]. Jest ona osiągalna w około 60%-70% przypadków[73]. Często stosowane procedury obejmują usunięcie hipokampu na drodze resekcji przedniego płata skroniowego, usunięcie guzów oraz części kory nowej[73]. Niektóre procedury, takie jak kalozotomia, przeprowadzane są w celu zmniejszenia ilości napadów, a nie wyleczenia stanu[73]. Po zabiegu chirurgicznym w wielu przypadkach można stopniowo odstawić leki[73].
Neurostymulacja może być inną opcją leczenia dla pacjentów, którzy nie nadają się do chirurgicznego leczenia[46]. Trzy rodzaje stymulacji są skuteczne u pacjentów, którzy nie wykazują odpowiedzi na leczenie farmakologiczne: stymulacja nerwu błędnego, stymulacja jądra przedniego wzgórza i odruchowa stymulacja ze sprzężeniem zwrotnym[75].
Inne
Wydaje się, że dieta ketogeniczna (wysoki poziom tłuszczu, niska zawartość węglowodanów, odpowiednia zawartość białka) obniża liczbę napadów o połowę u około 30-40% dzieci[76]. Około 10% udaje się pozostać na diecie przez kilka lat, 30% ma zaparcia; często występują też inne działania niepożądane[76]. Mniej restrykcyjne diety były lepiej tolerowane i mogą być bardziej skuteczne[76]. Nie jest jasne dlaczego ta dieta jest efektywna[77]. Niektóre dane wskazują, że ćwiczenia są także korzystne w celu zapobiegania napadom[78][79].
Terapia unikania obejmuje minimalizację lub eliminację czynników wyzwalających. Przykładowo, u osób wrażliwych na światło użycie małego telewizora, unikanie gier wideo lub noszenie przyciemnianych okularów może być pomocne[80]. Niektóre badania wskazują, że pies asystujący osobie z padaczką (forma psa opiekuna) może przewidzieć napad[81], niemniej jednak nie zostało to wystarczająco zbadane[81]. EEG biofeedback warunkowany instrumentalnie może być pomocy u osób, u których brak jest odpowiedzi na leki[82]. Jednakże nie należy stosować metod psychologicznych w celu zastąpienia leczenia farmakologicznego[46].
Medycyna alternatywna
Brak jest niezawodnych dowodów, które wskazywałyby na korzyści ze stosowania medycyny alternatywnej, w tym akupunktury[83], oddziaływań psychologicznych[84], witamin[85], i jogi[86] w leczeniu padaczki. Brak także dowodów na medyczną skuteczność stosowania marihuany[87]. Nie ma również wystarczających dowodów na korzystne działanie melatoniny[88].
Rokowanie[edytuj | edytuj kod]

brak danych
<50
50-72,5
72,5-95
95-117,5
117,5-140
140-162,5
162,5-185
185-207,5
207,5-230
230-252,5
252,5-275
>275
Padaczka nie jest uleczalna, jednakże poprzez przyjmowanie leku można uzyskać skuteczną kontrolę nad napadami u ok. 70% pacjentów[5]. Wśród przypadków napadu uogólnionego ponad 80% można dobrze kontrolować przy pomocy leków, przy czym w przypadku napadu ogniskowego – tylko 50%[75]. Jednym ze wskaźników wyników długoterminowych jest liczba napadów występujących w pierwszych sześciu miesiącach[15]. Inne czynniki zwiększające niekorzystne rokowanie obejmują słabą odpowiedź na wstępne leczenie, uogólnione napady, zachorowania na padaczkę w rodzinie, zaburzenia psychiczne i zapis EEG wskazujący na uogólnioną aktywność padaczkową[89]. W krajach rozwijających się 75% ludzi nie jest leczona lub nie jest leczona właściwie[3]. W Afryce 90% ludności nie uzyskuje leczenia[3]. Jest to częściowo związane z niedostępnością lub wysokimi kosztami właściwych leków[3].
Umieralność
Osoby cierpiące na padaczkę są narażone na zwiększone ryzyko śmierci[90]. Ryzyko to jest większe o 1,6- do 4,1-raza niż w ogólnej populacji[91] i jest często związane z podstawową przyczyną napadów, stanem padaczkowym, samobójstwem, urazem i nagłą, nieoczekiwaną śmiercią w związku z padaczką (SUDEP)[90]. Zgony z powodu stanu padaczkowego są głównie spowodowane problemem podstawowym, a nie pominięciem dawki leków[90]. Ryzyko samobójstwa u osób z padaczką jest zwiększone około trzy do sześciu razy[92][93]. Przyczyna tego nie jest jasna[92]. Nagłej nieoczekiwana śmierć w padaczce (SUDEP) wydaje się być częściowo powiązana z częstością uogólnionych ataków toniczno-klonicznych[94] i stanowi około 15% zgonów w związku z padaczką[89]. Nie wiadomo, jak zmniejszyć to ryzyko[94]. Największy wzrost umieralności z powodu padaczki odnotowuje się w podeszłym wieku[91]. Osoby cierpiące na padaczkę z nieznanego powodu mają nieznacznie podwyższone ryzyko[91]. Szacunkowo 40%-60% zgonów w Wielkiej Brytanii można uniknąć[15]. W krajach rozwijających się wiele zgonów jest związanych z nieleczeniem padaczki, które prowadzi do upadków lub stanu padaczkowego[10].
Epidemiologia[edytuj | edytuj kod]
Padaczka jest jedną z najczęstszych, poważnych zaburzeń neurologicznych[95], na które cierpi około 65 milionów ludzi na świecie[6]. Cierpi na nią 1% populacji w wieku 20 lat i 3% populacji w wieku 75 lat[8]. Częściej występuje ona u mężczyzn, niż u kobiet, przy czym różnica ta jest niewielka[10][36]. Większość osób cierpiących na tą chorobę (80%) żyje w krajach rozwijających się[3].
Liczba ludzi, którzy obecnie cierpiących na aktywną postać padaczki, sięga 5–10 na 1000, przy czym aktywna postać padaczki jest definiowana jako padaczka z przynajmniej jednym atakiem w ciągu ostatnich pięciu lat[36][96]. Każdego roku na padaczkę zapada 40–70 na 100 000 osób w krajach rozwiniętych i 80–140 na 100 000 osób w krajach rozwijających się[3]. Ubóstwo zawsze stanowi ryzyko bez względu na to, czy osoba pochodzi z biednego kraju, czy jest uboga w porównaniu z innymi w danym kraju[10]. W krajach rozwiniętych ludzie zapadają na padaczkę zarówno w młodym, jak i starszym wieku[10]. W krajach rozwijających się jej początek częściej następuje u starszych dzieci i młodych dorosłych ze względu na wysoki odsetek urazów i chorób zakaźnych[10]. W latach 1970-2003 w krajach rozwiniętych liczba przypadków zachorowań na rok uległa zmniejszeniu u dzieci i zwiększeniu wśród dorosłych[96]. Jest to związane częściowo z lepszym odsetkiem przeżyć po urazie mózgu u osób w podeszłym wieku[36].
Historia[edytuj | edytuj kod]
Przypadki padaczki odnaleziono w najstarszej dokumentacji medycznej z początków znanej nam historii[97]. W czasach starożytnych uważano, że zaburzenie to jest stanem duchowym[97]. Najstarszy na świecie opis napadu padaczkowego pochodzi z tekstu w języku akadyjskim (język używany w starożytnej Mezopotamii) i został napisany ok. 2000 r. p.n.e[1]. Osoba opisana w tekście została zdiagnozowana jako będąca pod wpływem Boga Księżyca i poddana egzorcyzmom[1]. Istnieją wzmianki o napadach padaczkowych w Kodeksie Hammurabiego (1790 r. p.n.e.), gdzie stanowią one powód dla zwrotu zakupionego niewolnika[1], i w papirusie Edwina Smitha (1700 r. p.n.e.), w którym opisane są przypadki osób cierpiących na drgawki padaczkowe[1].
Najstarszy, znany, szczegółowy zapis zaburzenia występuje w Sakikkū, tekście medycznym z Babilonii zapisanym pismem klinowym z 1067 1046 r. p.n.e[97]. Tekst ten podaje objawy podmiotowe i przedmiotowe, szczegóły leczenia, możliwe wyniki[1] oraz opisuje wiele cech różnych rodzajów napadów[97]. Z uwagi na to, że mieszkańcy Babilonii nie posiadali wiedzy biomedycznej dotyczącej natury tej choroby, powiązywali oni napady z opętaniem przez złe duchy i nawoływali do leczenia tego stanu w sposób duchowy[97]. Około roku 900 p.n.e. Punarvasu Ātreya opisał padaczkę jako utratę świadomości[98]; definicja ta została przejęta do tekstu ajurwedycznego Charaka Samhita (około 400 r. p.n.e.)[99].

Starożytni Grecy mieli sprzeczne poglądy na temat tej choroby. Postrzegali padaczkę jako formę opętania, a także przejaw geniuszu i boskości. Nazywano ją między innymi świętą chorobą. Wzmianki o padaczce odnaleźć można w mitologii greckiej. Uważana była ona za utrapienie zsyłane przez boginię księżyca Selene i Artemisa na tych, którzy się im narażali. Grecy wierzyli, że znamienite postacie, takie jak Juliusz Cezar czy Herkules, cierpieli właśnie na tę chorobę[1]. Godnym uwag wyjątkiem od przeświadczenia o boskim i duchowym pochodzeniu tej choroby była koncepcja szkoły Hipokratesa. W V w. p.n.e. Hipokrates odrzucił pogląd, jakoby choroba ta była wywoływana przez duchy. W swoim przełomowym dziele O świętej chorobie uznał, że padaczka nie była związana z działaniem bogów, tylko była problemem natury medycznej, który miał swoje podłoże w mózgu[1][97]. Zarzucił, że wyznawanie poglądu, jakoby choroba była konsekwencją działania siły boskiej, jest szerzeniem ignorancji poprzez zabobonną wiarę w magię[1]. Hipokrates zasugerował, że choroba jest dziedziczna, a jeśli ujawniała się we wczesnej młodości rokowania były mniej korzystne. Hipokrates opisał aspekty fizyczne padaczki oraz nietolerancję ze strony społeczeństwa[1]. Nie używał on pojęcia święta choroba, tylko nazywał ją wielką chorobą, co stanowiło podstawę nowoczesnego nazewnictwa grand mal stosowanego do napadów uogólnionych[1]. Pomimo pracy opisującej w szczegółach fizyczne podłoże choroby, poglądy Hipokratesa nie były akceptowane w owych czasach[97]. Przynajmniej do XVII wieku winą za chorobę obarczano diabelskie moce[97].
W starożytnym Rzymie padaczka znana była jako Morbus Comitialis („choroba sali obrad”) i uważana była za klątwę zesłaną przez bogów. Niegdyś w tradycji północnych Włoszech padaczka znana była jako niemoc świętego Walentego[100].
W większości kultur osoby cierpiące na padaczkę były piętnowane, stroniono od nich, lub nawet zamykano je w więzieniach. W Salpêtrière, miejscu narodzin nowoczesnej neurologii, Jean-Martin Charcot porównywał osoby cierpiące na padaczkę z osobami cierpiącymi na choroby psychiczne, chorymi na przewlekłą kiłę i obłąkanymi przestępcami[101].
W połowie XIX wieku wprowadzono pierwszy skuteczny lek przeciwpadaczkowy – bromek[69]. Pierwszy nowoczesny lek, fenobarbital, został opracowano w 1912 roku, a od 1938 roku zaczęto go stosować z fenytoiną[102].
Społeczeństwo i kultura[edytuj | edytuj kod]
Stygmatyzacja
Stygmatyzacja często dotyka osób cierpiących na padaczkę na całym świecie[103]. Może ona mieć negatywny wpływ pod względem finansowym, społecznym, jak i kulturowym[103]. W Indiach i Chinach padaczka może stanowić powód odmowy zgody na zawarcie małżeństwa[3]. Ludzie w niektórych regionach świata wciąż wierzą, że padaczka jest klątwą[10]. W Tanzanii, podobnie jak w innych częściach Afryki, padaczka jest wiązana z opętaniem przez diabelskie moce, gusła lub zatruciem; wiele osób uważa, że jest zaraźliwa[101], na co brak jest dowodów[10]. Do 1970 roku w Wielkiej Brytanii istniało prawo uniemożliwiające osobom cierpiącym na padaczkę wstępowanie w związek małżeński[3]. Stygmatyzacja sprawia, że niektórzy ludzie cierpiący na padaczkę nie przyznają się, że kiedykolwiek występowały u nich napady[36].
Ekonomia
W 2004 roku w Europie padaczka była związana z kosztami w wysokości około 15,5 miliarda euro[15]. W Stanach Zjednoczonych napady maja przełożenie na bezpośrednie koszty ekonomiczne w wysokości około miliarda dolarów[11]. Szacuje się, że w Indiach padaczka generuje koszty w wysokości 1,7 miliarda dolarów amerykańskich, 0,5% krajowego produktu brutto[3]. W Stanach Zjednoczonych jest ona przyczyną około 1% wizyt na oddziałach doraźnej pomocy (2% w przypadku oddziałów pomocy doraźnej dla dzieci)[104].
Prowadzenie pojazdów
Osoby cierpiące na padaczkę są narażone na około dwukrotnie wyższe ryzyko wypadku samochodowego i stąd w wielu regionach świata nie zezwala się im na prowadzenie pojazdu samochodowego lub muszą one spełnić określone warunki[13]. W pewnych regonach świata lekarze są zobligowani przez prawo do zgłaszania odpowiednim urzędom, jeśli u danej osoby występowały napady, podczas gdy w innych regionach wymaga się, aby lekarze sugerowali zainteresowanym osobom samodzielne zgłaszanie się[13]. Do krajów, w których lekarze muszą zgłaszać przypadki napadów padaczkowych, należą Szwecja, Austria, Dania i Hiszpania[13]. Natomiast kraje, w których wymaga się, aby zainteresowana osoba zgłosiła je samodzielnie, obejmują Wielką Brytanię i Nową Zelandię, przy czym lekarz może dokonać zgłoszenia, jeśli uważa, że dana osoba jeszcze tego nie zrobiła[13]. W Kanadzie, Stanach Zjednoczonych i Australii wymogi dotyczące zgłaszania napadów padaczkowych różnią się w zależności od prowincji lub stanu[13]. Jeśli napady są dobrze kontrolowane, uważa się, że zezwolenie na prowadzenie pojazdu samochodowego jest zasadne[105]. Wymagany okres czasu bez napadów różni się w zależności od kraju[105]. Wiele krajów wymaga od roku do trzech lat bez napadów[105]. W Stanach Zjednoczonych okres czasu bez napadów jest określany przez każdy stan oddzielnie i wynosi od trzech miesięcy do roku[105].
Osoby cierpiące na padaczkę lub osoby z napadami zazwyczaj nie mogą otrzymać licencji pilota[106]. W Kanadzie istnieje możliwość uzyskania ograniczonej licencji pilota po pięciu latach przez osobę, u której nie wystąpił więcej niż jeden napad, pod warunkiem, że wszystkie inne badania są w normie[107]. Licencję taką mogą otrzymać osoby z drgawkami gorączkowymi i napadami związanymi z lekami[107]. W Stanach Zjednoczonych Federalna Administracja Lotnictwa nie zezwala na udzielanie licencji pilota komercyjnego osobom chorym na padaczkę[108]. Rzadko dopuszcza się wyjątki u osób, które miały pojedynczy napad lub drgawki gorączkowe, ale u których nie występowały drgawki w okresie dorosłym bez przyjmowania leków[109]. W Wielkiej Brytanii dla uzyskania pełnej krajowej licencji pilota prywatnego wymaga się spełnienia tych samych kryteriów, co w przypadku prawa jazdy zawodowego kierowcy[110]. Niezbędny okres czasu bez napadów i bez przyjmowania leków wynosi w tym wypadku dziesięć lat[111]. Osoby, które nie spełniają tego wymogu, mogą ubiegać się o ograniczoną licencję, jeśli nie występowały u nich napady przez okres pięciu lat[110].
Organizacje wsparcia
Istnieje wiele organizacji non-profit, które dostarczają wsparcia ludziom i rodzinom dotkniętym padaczką. Jedną z nich w Wielkiej Brytanii jest Joint Epilepsy Council of the UK and Ireland[46]. W celu podniesienia świadomości w zakresie padaczki w 2008 roku ustalono Lawendowy dzień, który przypada 28 marca[112]. Inne działania mające na celu poszerzenie wiedzy obejmują kampanię przeciwpadaczkową pod hasłem „Wyjść z cienia” (ang. „Out of the Shadows”), która jest wspólną akcją WHO, Międzynarodowej Ligii Przeciwpadaczkowej (ILAE) oraz Międzynarodowego Biura ds. Padaczki (IBE)[3].
14 lutego obchodzony jest Dzień Chorego na Padaczkę, a patronem chorych na padaczkę jest św. Walenty.
Znane osoby chore na padaczkę
Badania[edytuj | edytuj kod]
Prognozowanie napadu obejmuje próby prognozowania napadu padaczkowego przed jego wystąpieniem w oparciu o EEG[131]. Zgodnie ze stanem na 2011 rok brak jest efektywnego mechanizmu dającego możliwość przewidzenia napadów[131]. W celu stworzenia modelu zwierzęcego padaczki wykorzystano zjawisko rozniecania, gdzie powtórne ekspozycje na zdarzenia, które mogłyby wywołać napady, ostatecznie ułatwiają ich wystąpienie[132].
Terapia genowa jest także badana w przypadku pewnych typów padaczki[133]. Istnieje niewiele dowodów na skuteczność leków wpływających na funkcję odpornościową, takich jak immunoglobuliny podawane dożylnie[134]. Zgodnie ze stanem na 2012 rok nieinwazyjna skuteczność radiochirurgii stereotaktycznej w przypadku pewnych typów padaczki jest porównywana do standardowej chirurgii[135].
Inne zwierzęta[edytuj | edytuj kod]
Padaczka występuje u wielu zwierząt, w tym psów i kotów; jest ona najczęstszym zaburzeniem mózgu występującym u psów[136]. Jest zazwyczaj leczona przy pomocy leków przeciwpadaczkowych, takich jak fenobarbital lub bromek u psów oraz fenobarbitalu u kotów[137]. Podczas gdy napady uogólnione u koni są dość łatwe do zdiagnozowania, może być to trudniejsze w przypadku nieuogólnionych napadów. Wtedy pomocne może okazać się EEG[138].
Klasyfikacja ICD10[edytuj | edytuj kod]
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: G40 | Padaczka |
| ICD-10: G40.0 | Padaczka samoistna (ogniskowa) (częściowa) i zespoły padaczkowe z napadami o zlokalizowanym początku |
| ICD-10: G40.1 | Padaczka objawowa (ogniskowa) (częściowa) i zespoły padaczkowe z prostymi napadami częściowymi |
| ICD-10: G40.2 | Padaczka objawowa (ogniskowa) (częściowa) i zespoły padaczkowe ze złożonymi napadami częściowymi |
| ICD-10: G40.3 | Uogólniona samoistna padaczka i zespoły padaczkowe |
| ICD-10: G40.4 | Inne postacie uogólnionej padaczki i zespołów padaczkowych |
| ICD-10: G40.5 | Szczególne zespoły padaczkowe |
| ICD-10: G40.6 | Napady "grand mal", nie określone, (z lub bez napadów "petit mal") |
| ICD-10: G40.7 | "Petit mal", nie określone, bez napadów "grand mal" |
| ICD-10: G40.8 | Inne padaczki |
| ICD-10: G40.9 | Padaczka, nie określona |
| ICD-10: G41 | Stan padaczkowy |
| ICD-10: G41.0 | Stan padaczkowy typu "grand mal" |
| ICD-10: G41.1 | Stan padaczkowy typu "petit mal" |
| ICD-10: G41.2 | Złożony częściowy stan padaczkowy |
| ICD-10: G41.8 | Inne stany padaczkowe |
| ICD-10: G41.9 | Stan padaczkowy, nie określony |
Przypisy[edytuj | edytuj kod]
- ↑ a b c d e f g h i j k Magiorkinis E, Kalliopi S, Diamantis A. Hallmarks in the history of epilepsy: epilepsy in antiquity. „Epilepsy & behavior : E&B”. 17 (1), s. 103–108, January 2010. DOI: 10.1016/j.yebeh.2009.10.023. PMID: 19963440. (ang.).
- ↑ a b Chang BS, Lowenstein DH. Epilepsy. „N. Engl. J. Med.”. 349 (13), s. 1257–66, 2003. DOI: 10.1056/NEJMra022308. PMID: 14507951. (ang.).
- ↑ a b c d e f g h i j k l m n o p q r s Epilepsy. World Health Organization, October 2012. [dostęp 24 stycznia, 2013]. (ang.).
- ↑ a b Fisher R, van Emde Boas W, Blume W, Elger C, Genton P, Lee P, Engel J. Epileptic seizures and epilepsy: definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). „Epilepsia”. 46 (4), s. 470–2, 2005. DOI: 10.1111/j.0013-9580.2005.66104.x. PMID: 15816939. (ang.).
- ↑ a b c MJ Eadie. Shortcomings in the current treatment of epilepsy.. „Expert review of neurotherapeutics”. 12 (12), s. 1419–27, December 2012. DOI: 10.1586/ern.12.129. PMID: 23237349. (ang.).
- ↑ a b c d e f DJ Thurman, Beghi, E; Begley, CE; Berg, AT; Buchhalter, JR; Ding, D; Hesdorffer, DC; Hauser, WA; Kazis, L; Kobau, R; Kroner, B; Labiner, D; Liow, K; Logroscino, G; Medina, MT; Newton, CR; Parko, K; Paschal, A; Preux, PM; Sander, JW; Selassie, A; Theodore, W; Tomson, T; Wiebe, S; ILAE Commission on, Epidemiology. Standards for epidemiologic studies and surveillance of epilepsy.. „Epilepsia”. 52 Suppl 7, s. 2–26, September 2011. DOI: 10.1111/j.1528-1167.2011.03121.x. PMID: 21899536. (ang.).
- ↑ MJ Brodie, Elder, AT, Kwan, P. Epilepsy in later life. „Lancet neurology”. 8 (11), s. 1019–30, November 2009. DOI: 10.1016/S1474-4422(09)70240-6. PMID: 19800848. (ang.).
- ↑ a b Thomas R. Browne, Gregory L. Holmes: Handbook of epilepsy. Wyd. 4th. Philadelphia: Lippincott Williams & Wilkins, 2008, s. 7. ISBN 978-0-7817-7397-3. (ang.).
- ↑ Wyllie's treatment of epilepsy : principles and practice.. Wyd. 5th. Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins, 2010. ISBN 978-1-58255-937-7. (ang.).
- ↑ a b c d e f g h i j k l CR Newton. Epilepsy in poor regions of the world.. „Lancet”. 380 (9848), s. 1193–201, 29 września 2012. DOI: 10.1016/S0140-6736(12)61381-6. PMID: 23021288. (ang.).
- ↑ a b c d e f JA Wilden, Cohen-Gadol, AA. Evaluation of first nonfebrile seizures.. „American family physician”. 86 (4), s. 334–40, 15 sierpnia 2012. PMID: 22963022. (ang.).
- ↑ AT Berg. Risk of recurrence after a first unprovoked seizure. „Epilepsia”. 49 Suppl 1, s. 13–8, 2008. DOI: 10.1111/j.1528-1167.2008.01444.x. PMID: 18184149. (ang.).
- ↑ a b c d e f A L Devlin, Odell, M; L Charlton, J; Koppel, S. Epilepsy and driving: current status of research.. „Epilepsy research”. 102 (3), s. 135–52, December 2012. DOI: 10.1016/j.eplepsyres.2012.08.003. PMID: 22981339. (ang.).
- ↑ a b JS Duncan, Sander, JW, Sisodiya, SM, Walker, MC. Adult epilepsy.. „Lancet”. 367 (9516), s. 1087–100, 1 kwietnia 2006. DOI: 10.1016/S0140-6736(06)68477-8. PMID: 16581409. (ang.).
- ↑ a b c d e f g h i j k l m n o p q r s t u v Chapter 1: Introduction. W: National Institute for Health and Clinical Excellence: The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. National Clinical Guideline Centre, January 2012, s. 21–28. (ang.).
- ↑ a b c d e f g h i j k l m 7. W: edited by Stephen J. McPhee, Gary D. Hammer: Pathophysiology of disease : an introduction to clinical medicine. Wyd. 6th ed. New York: McGraw-Hill Medical, 2010. ISBN 978-0-07-162167-0. (ang.).
- ↑ JR Hughes. Absence seizures: a review of recent reports with new concepts.. „Epilepsy & behavior : E&B”. 15 (4), s. 404–12, August 2009. DOI: 10.1016/j.yebeh.2009.06.007. PMID: 19632158. (ang.).
- ↑ a b c d Peter Shearer: Seizures and Status Epilepticus: Diagnosis and Management in the Emergency Department. [w:] Emergency Medicine Practice [on-line]. (ang.).
- ↑ a b c d 67. W: Walter G. Bradley: Bradley's neurology in clinical practice.. Wyd. 6th ed. Philadelphia, PA: Elsevier/Saunders, 2012. ISBN 978-1-4377-0434-1. (ang.).
- ↑ a b c d e f g h i j k l Chapter 9: Classification of seizures and epilepsy syndromes. W: National Institute for Health and Clinical Excellence: The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. National Clinical Guideline Centre, January 2012, s. 119–129. (ang.).
- ↑ a b c d e f 12. W: David A. Greenberg, Michael J. Aminoff, Roger P. Simon: Clinical neurology. Wyd. 8th ed. New York: McGraw-Hill Medical, 2012. ISBN 978-0-07-175905-2. (ang.).
- ↑ a b c Jerome Engel: Epilepsy : a comprehensive textbook. Wyd. 2nd ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008, s. 2797. ISBN 978-0-7817-5777-5. (ang.).
- ↑ a b Behavioral aspects of epilepsy : principles and practice. Wyd. [Online-Ausg.]. New York: Demos, 2008, s. 125. ISBN 978-1-933864-04-4. (ang.).
- ↑ LY Xue, Ritaccio, AL. Reflex seizures and reflex epilepsy.. „American journal of electroneurodiagnostic technology”. 46 (1), s. 39–48, March 2006. PMID: 16605171. (ang.).
- ↑ BA Malow. Sleep and epilepsy.. „Neurologic Clinics”. 23 (4), s. 1127–47, November 2005. DOI: 10.1016/j.ncl.2005.07.002. PMID: 16243619. (ang.).
- ↑ P Tinuper, Provini, F; Bisulli, F; Vignatelli, L; Plazzi, G; Vetrugno, R; Montagna, P; Lugaresi, E. Movement disorders in sleep: guidelines for differentiating epileptic from non-epileptic motor phenomena arising from sleep.. „Sleep medicine reviews”. 11 (4), s. 255–67, August 2007. DOI: 10.1016/j.smrv.2007.01.001. PMID: 17379548. (ang.).
- ↑ Thomas R. Holmes: Handbook of epilepsy. Wyd. 4th ed. Philadelphia: Lippincott Williams & Wilkins, 2008, s. 34. ISBN 978-0-7817-7397-3. (ang.).
- ↑ a b c CP Panayiotopoulos: A clinical guide to epileptic syndromes and their treatment based on the ILAE classifications and practice parameter guidelines. Wyd. Rev. 2nd ed. [London]: Springer, 2010, s. 445. ISBN 978-1-84628-644-5. (ang.).
- ↑ Advanced therapy in epilepsy. Shelton, Conn.: People's Medical Pub. House, 2009, s. 443. ISBN 978-1-60795-004-2. (ang.).
- ↑ a b Andrew J. Larner: A dictionary of neurological signs. Wyd. 3rd ed. New York: Springer, 2010, s. 348. ISBN 978-1-4419-7095-4. (ang.).
- ↑ Hermann Stefan: Epilepsy Part I: Basic Principles and Diagnosis E-Book: Handbook of Clinical Neurology. Wyd. Volume 107 of Handbook of Clinical Neurology. Newnes, 2012, s. 471. ISBN 978-0-444-53505-4. (ang.).
- ↑ Plioplys S, Dunn DW, Caplan R. 10-year research update review: psychiatric problems in children with epilepsy. „J Am Acad Child Adolesc Psychiatry”. 46 (11), s. 1389–402, 2007. DOI: 10.1097/chi.0b013e31815597fc. PMID: 18049289. (ang.).
- ↑ Reilly CJ. Attention Deficit Hyperactivity Disorder (ADHD) in Childhood Epilepsy. „Research in Developmental Disabilities: A Multidisciplinary Journal”. 32 (3), s. 883–93, May–June 2011. DOI: 10.1016/j.ridd.2011.01.019. PMID: 21310586. (ang.).
- ↑ Levisohn PM. The autism-epilepsy connection. „Epilepsia”. 48 (Suppl 9), s. 33–5, 2007. DOI: 10.1111/j.1528-1167.2007.01399.x. PMID: 18047599. (ang.).
- ↑ AT Berg, Berkovic, SF; Brodie, MJ; Buchhalter, J; Cross, JH; van Emde Boas, W; Engel, J; French, J; Glauser, TA; Mathern, GW; Moshé, SL; Nordli, D; Plouin, P; Scheffer, IE. Revised terminology and concepts for organization of seizures and epilepsies: report of the ILAE Commission on Classification and Terminology, 2005–2009.. „Epilepsia”. 51 (4), s. 676–85, April 2010. DOI: 10.1111/j.1528-1167.2010.02522.x. PMID: 20196795. (ang.).
- ↑ a b c d e f g A Neligan, Hauser, WA; Sander, JW. The epidemiology of the epilepsies.. „Handbook of clinical neurology”. 107, s. 113–33, 2012. DOI: 10.1016/B978-0-444-52898-8.00006-9. PMID: 22938966. (ang.).
- ↑ a b c d e f M. Pandolfo. Genetics of epilepsy.. „Semin Neurol”. 31 (5), s. 506–18, Nov 2011. DOI: 10.1055/s-0031-1299789. (ang.).
- ↑ Genomics and clinical medicine. Oxford: Oxford University Press, 2008, s. 279. ISBN 978-0-19-972005-7. (ang.).
- ↑ a b c d e f g h i j k l m n o p q D. Bhalla, B. Godet, M. Druet-Cabanac, PM. Preux. Etiologies of epilepsy: a comprehensive review.. „Expert Rev Neurother”. 11 (6), s. 861–76, Jun 2011. DOI: 10.1586/ern.11.51. (ang.).
- ↑ Simon D. Shorvon: The Causes of Epilepsy: Common and Uncommon Causes in Adults and Children. Cambridge University Press, 2011, s. 467. ISBN 978-1-139-49578-3. (ang.).
- ↑ J Sellner, Trinka, E. Seizures and epilepsy in herpes simplex virus encephalitis: current concepts and future directions of pathogenesis and management.. „Journal of neurology”. 259 (10), s. 2019–30, 2012 Oct. DOI: 10.1007/s00415-012-6494-6. PMID: 22527234. (ang.).
- ↑ George G. Somjen: Ions in the Brain Normal Function, Seizures, and Stroke.. New York: Oxford University Press, 2004, s. 167. ISBN 978-0-19-803459-9. (ang.).
- ↑ a b EM Goldberg, Coulter, DA. Mechanisms of epileptogenesis: a convergence on neural circuit dysfunction.. „Nature reviews. Neuroscience”. 14 (5), s. 337–49, May 2013. DOI: 10.1038/nrn3482. PMID: 23595016. (ang.).
- ↑ E Oby, Janigro, D. The blood-brain barrier and epilepsy.. „Epilepsia”. 47 (11), s. 1761–74, November 2006. DOI: 10.1111/j.1528-1167.2006.00817.x. PMID: 17116015. (ang.).
- ↑ a b Epilepsy : a comprehensive textbook. Wyd. 2nd ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008, s. 483. ISBN 978-0-7817-5777-5. (ang.).
- ↑ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae Chapter 4: Guidance. W: National Institute for Health and Clinical Excellence: The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. National Clinical Guideline Centre, January 2012, s. 57–83. (ang.).
- ↑ RS. Fisher, C. Acevedo, A. Arzimanoglou, A. Bogacz i inni. ILAE official report: a practical clinical definition of epilepsy.. „Epilepsia”. 55 (4), s. 475-82, Apr 2014. DOI: 10.1111/epi.12550. PMID: 24730690.
- ↑ Robert S. Fisher, Walter van Emde Boas, Warren Blume, Christian Elger, Pierre Genton, Phillip Lee & Jerome Jr Engel. Epileptic seizures and epilepsy: definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). „Epilepsia”. 46 (4), s. 470–472, April 2005. DOI: 10.1111/j.0013-9580.2005.66104.x. PMID: 15816939. (ang.).
- ↑ CP Panayiotopoulos. The new ILAE report on terminology and concepts for organization of epileptic seizures: a clinician's critical view and contribution.. „Epilepsia”. 52 (12), s. 2155–60, December 2011. DOI: 10.1111/j.1528-1167.2011.03288.x. PMID: 22004554. (ang.).
- ↑ Simon D. Shorvon: The treatment of epilepsy. Wyd. 2nd. Malden, Mass.: Blackwell Pub, 2004. ISBN 978-0-632-06046-7. (ang.).
- ↑ ed. by Sheila J. Wallace, Farrell, Kevin: Epilepsy in children. Wyd. 2nd ed. London: Arnold, 2004, s. 354. ISBN 978-0-340-80814-6. (ang.).
- ↑ G Luef. Hormonal alterations following seizures.. „Epilepsy & behavior : E&B”. 19 (2), s. 131–3, October 2010. DOI: 10.1016/j.yebeh.2010.06.026. PMID: 20696621. (ang.).
- ↑ a b Ahmad S, Beckett MW. Value of serum prolactin in the management of syncope. „Emergency medicine journal : EMJ”. 21 (2), s. e3, 2004. DOI: 10.1136/emj.2003.008870. PMID: 14988379. (ang.).
- ↑ Shukla G, Bhatia M, Vivekanandhan S, et al.. Serum prolactin levels for differentiation of nonepileptic versus true seizures: limited utility. „Epilepsy & behavior : E&B”. 5 (4), s. 517–21, 2004. DOI: 10.1016/j.yebeh.2004.03.004. PMID: 15256189. (ang.).
- ↑ Chen DK, So YT, Fisher RS. Use of serum prolactin in diagnosing epileptic seizures: report of the Therapeutics and Technology Assessment Subcommittee of the American Academy of Neurology. „Neurology”. 65 (5), s. 668–75, 2005. DOI: 10.1212/01.wnl.0000178391.96957.d0. PMID: 16157897. (ang.).
- ↑ E Brodtkorb. Common imitators of epilepsy.. „Acta neurologica Scandinavica. Supplementum”, s. 5–10, 2013. DOI: 10.1111/ane.12043. PMID: 23190285. (ang.).
- ↑ a b c Rosen's emergency medicine : concepts and clinical practice. Wyd. 7th ed. Philadelphia: Mosby/Elsevier, 2010, s. 2228. ISBN 978-0-323-05472-0. (ang.).
- ↑ a b Engel Jerome: Seizures and epilepsy. Wyd. 2nd ed. New York: Oxford University Press, 2013, s. 462. ISBN 978-0-19-532854-7. (ang.).
- ↑ a b c d GE. Michael, RE. O'Connor. The diagnosis and management of seizures and status epilepticus in the prehospital setting.. „Emerg Med Clin North Am”. 29 (1), s. 29–39, Feb 2011. DOI: 10.1016/j.emc.2010.08.003. (ang.).
- ↑ James W. Wheless, James Willmore, Roger A. Brumback: Advanced therapy in epilepsy. Shelton, Conn.: People's Medical Pub. House, 2009, s. 144. ISBN 978-1-60795-004-2. (ang.).
- ↑ a b c Chapter 3: Key priorities for implementation. W: National Institute for Health and Clinical Excellence: The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. National Clinical Guideline Centre, January 2012, s. 55–56. (ang.).
- ↑ Elaine Wyllie: Wyllie's Treatment of Epilepsy: Principles and Practice. Lippincott Williams & Wilkins, 2012, s. 187. ISBN 978-1-4511-5348-4. (ang.).
- ↑ Medical aspects of disability; a handbook for the rehabilitation professional. Wyd. 4th ed. New York: Springer, 2010, s. 182. ISBN 978-0-8261-2784-6. (ang.).
- ↑ SJ Nolan, Marson, AG; Pulman, J; Tudur Smith, C. Phenytoin versus valproate monotherapy for partial onset seizures and generalised onset tonic-clonic seizures.. „The Cochrane database of systematic reviews”. 8, s. CD001769, 23 sierpnia 2013. DOI: 10.1002/14651858.CD001769.pub2. PMID: 23970302. (ang.).
- ↑ C Tudur Smith, Marson, AG; Clough, HE; Williamson, PR. Carbamazepine versus phenytoin monotherapy for epilepsy.. „The Cochrane database of systematic reviews”, s. CD001911, 2002. DOI: 10.1002/14651858.CD001911. PMID: 12076427. (ang.).
- ↑ G Powell, Saunders, M; Marson, AG. Immediate-release versus controlled-release carbamazepine in the treatment of epilepsy.. „The Cochrane database of systematic reviews”, s. CD007124, 20 stycznia 2010. DOI: 10.1002/14651858.CD007124.pub2. PMID: 20091617. (ang.).
- ↑ NB Ilangaratne, Mannakkara, NN; Bell, GS; Sander, JW. Phenobarbital: missing in action.. „Bulletin of the World Health Organization”. 90 (12), s. 871-871A, 2012 Dec 1. DOI: 10.2471/BLT.12.113183. PMID: 23284189. (ang.).
- ↑ edited by Simon Shorvon, Emilio Perucca, Jerome Engel Jr. ; foreword by Solomon Moshé: The treatment of epilepsy. Wyd. 3rd ed. Chichester, UK: Wiley-Blackwell, 2009, s. 587. ISBN 978-1-4443-1667-4. (ang.).
- ↑ a b c d e f P Perucca, Gilliam, FG. Adverse effects of antiepileptic drugs.. „Lancet neurology”. 11 (9), s. 792-802, September 2012. DOI: 10.1016/S1474-4422(12)70153-9. PMID: 22832500. (ang.).
- ↑ a b M. Kamyar, M. Varner. Epilepsy in pregnancy.. „Clin Obstet Gynecol”. 56 (2), s. 330–41, Jun 2013. DOI: 10.1097/GRF.0b013e31828f2436. (ang.).
- ↑ Adolescent health care : a practical guide. Wyd. 5th ed. Philadelphia: Lippincott Williams & Wilkins, 2008, s. 335. ISBN 978-0-7817-9256-1. (ang.).
- ↑ JS Duncan, Sander, JW, Sisodiya, SM, Walker, MC. Adult epilepsy. „Lancet”. 367 (9516), s. 1087–100, 1 kwietnia 2006. DOI: 10.1016/S0140-6736(06)68477-8. PMID: 16581409. (ang.).
- ↑ a b c d e JS Duncan. Epilepsy surgery.. „Clinical medicine (London, England)”. 7 (2), s. 137–42, April 2007. PMID: 17491501. (ang.).
- ↑ Birbeck GL, Hays RD, Cui X, Vickrey BG.. Seizure reduction and quality of life improvements in people with epilepsy. „Epilepsia”. 43 (5), s. 535–538, 2002. DOI: 10.1046/j.1528-1157.2002.32201.x. PMID: 12027916. (ang.).
- ↑ a b GK Bergey. Neurostimulation in the treatment of epilepsy.. „Experimental neurology”. 244, s. 87–95, June 2013. DOI: 10.1016/j.expneurol.2013.04.004. PMID: 23583414. (ang.).
- ↑ a b c RG Levy, Cooper, PN; Giri, P. Ketogenic diet and other dietary treatments for epilepsy.. „The Cochrane database of systematic reviews”. 3, s. CD001903, 14 marca 2012. DOI: 10.1002/14651858.CD001903.pub2. PMID: 22419282. (ang.).
- ↑ Bernard L. Maria [editor]: Current management in child neurology. Wyd. 4th ed. Hamilton, Ont.: BC Decker, 2009, s. 180. ISBN 978-1-60795-000-4. (ang.).
- ↑ RM Arida, Scorza, FA; Scorza, CA; Cavalheiro, EA. Is physical activity beneficial for recovery in temporal lobe epilepsy? Dowody z badań na zwierzętach.. „Neuroscience and biobehavioral reviews”. 33 (3), s. 422–31, March 2009. DOI: 10.1016/j.neubiorev.2008.11.002. PMID: 19059282. (ang.).
- ↑ RM Arida, Cavalheiro, EA; da Silva, AC; Scorza, FA. Physical activity and epilepsy: proven and predicted benefits.. „Sports medicine (Auckland, N.Z.)”. 38 (7), s. 607–15, 2008. PMID: 18557661. (ang.).
- ↑ A Verrotti, Tocco, AM; Salladini, C; Latini, G; Chiarelli, F. Human photosensitivity: from pathophysiology to treatment.. „European journal of neurology : the official journal of the European Federation of Neurological Societies”. 12 (11), s. 828–41, November 2005. DOI: 10.1111/j.1468-1331.2005.01085.x. PMID: 16241971. (ang.).
- ↑ a b MJ Doherty, Haltiner, AM. Wag the dog: skepticism on seizure alert canines.. „Neurology”. 68 (4), s. 309, 23 stycznia 2007. DOI: 10.1212/01.wnl.0000252369.82956.a3. PMID: 17242343. (ang.).
- ↑ G Tan, Thornby, J; Hammond, DC; Strehl, U; Canady, B; Arnemann, K; Kaiser, DA. Meta-analysis of EEG biofeedback in treating epilepsy.. „Clinical EEG and neuroscience : official journal of the EEG and Clinical Neuroscience Society (ENCS)”. 40 (3), s. 173–9, July 2009. PMID: 19715180. (ang.).
- ↑ DK Cheuk, Wong, V. Acupuncture for epilepsy.. „The Cochrane database of systematic reviews”, s. CD005062, 8 października 2008. DOI: 10.1002/14651858.CD005062.pub3. PMID: 18843676. (ang.).
- ↑ S Ramaratnam, Baker, GA; Goldstein, LH. Psychological treatments for epilepsy.. „The Cochrane database of systematic reviews”, s. CD002029, 16 lipca 2008. DOI: 10.1002/14651858.CD002029.pub3. PMID: 18646083. (ang.).
- ↑ LN Ranganathan, Ramaratnam, S. Vitamins for epilepsy.. „The Cochrane database of systematic reviews”, s. CD004304, 18 kwietnia 2005. DOI: 10.1002/14651858.CD004304.pub2. PMID: 15846704. (ang.).
- ↑ S Ramaratnam, Sridharan, K. Yoga for epilepsy.. „The Cochrane database of systematic reviews”, s. CD001524, 2000. DOI: 10.1002/14651858.CD001524. PMID: 10908505. (ang.).
- ↑ D Gloss, Vickrey, B. Cannabinoids for epilepsy.. „The Cochrane database of systematic reviews”. 6, s. CD009270, 13 czerwca 2012. DOI: 10.1002/14651858.CD009270.pub2. PMID: 22696383. (ang.).
- ↑ F Brigo, Del Felice, A. Melatonin as add-on treatment for epilepsy.. „The Cochrane database of systematic reviews”. 6, s. CD006967, 13 czerwca 2012. DOI: 10.1002/14651858.CD006967.pub2. PMID: 22696363. (ang.).
- ↑ a b Patrick Kwan: Fast facts : epilepsy. Wyd. 5th ed. Abingdon, Oxford, UK: Health Press, 2012, s. 10. ISBN 1-908541-12-1. (ang.).
- ↑ a b c Hitiris N, Mohanraj R, Norrie J, Brodie MJ. Mortality in epilepsy. „Epilepsy Behavior”. 10 (3), s. 363–376, 2007. DOI: 10.1016/j.yebeh.2007.01.005. PMID: 17337248. (ang.).
- ↑ a b c edited by Simon Shorvon, Emilio Perucca, Jerome Engel Jr. ; foreword by Solomon Moshé: The treatment of epilepsy. Wyd. 3rd ed. Chichester, UK: Wiley-Blackwell, 2009, s. 28. ISBN 978-1-4443-1667-4. (ang.).
- ↑ a b M Bagary. Epilepsy, antiepileptic drugs and suicidality.. „Current opinion in neurology”. 24 (2), s. 177–82, April 2011. DOI: 10.1097/WCO.0b013e328344533e. PMID: 21293270. (ang.).
- ↑ M Mula, Sander, JW. Suicide risk in people with epilepsy taking antiepileptic drugs.. „Bipolar disorders”. 15 (5), s. 622–7, August 2013. DOI: 10.1111/bdi.12091. PMID: 23755740. (ang.).
- ↑ a b P Ryvlin, Nashef, L; Tomson, T. Prevention of sudden unexpected death in epilepsy: a realistic goal?. „Epilepsia”. 54 Suppl 2, s. 23–8, May 2013. DOI: 10.1111/epi.12180. PMID: 23646967. (ang.).
- ↑ Hirtz D, Thurman DJ, Gwinn-Hardy K, Mohamed M, Chaudhuri AR, Zalutsky R. How common are the 'common' neurologic disorders?. „Neurology”. 68 (5), s. 326–37, 2007-01-30. DOI: 10.1212/01.wnl.0000252807.38124.a3. PMID: 17261678. (ang.).
- ↑ a b Sander JW. The epidemiology of epilepsy revisited. „Current Opinion in Neurology”. 16 (2), s. 165–70, 2003. DOI: 10.1097/00019052-200304000-00008. PMID: 12644744. (ang.).
- ↑ a b c d e f g h Atlas: Epilepsy Care in the World. World Health Organization, 2005. ISBN 92-4-156303-6. (ang.).
- ↑ Mervyn J. Eadie, Peter F. Bladin: A Disease Once Sacred: A History of the Medical Understanding of Epilepsy. John Libbey Eurotext, 2001. ISBN 978-0-86196-607-3. (ang.).
- ↑ Epilepsy: An historical overview. [w:] World Health Organization [on-line]. Feb 2001. [dostęp 27 grudnia 2013]. (ang.).
- ↑ Judika Illes: Encyclopedia of Mystics, Saints & Sages. HarperCollins, 2011-10-11, s. 1238. ISBN 978-0-06-209854-2. Cytat: Saint Valentine is invoked for healing as well as love. He protects against fainting and is requested to heal epilepsy and other seizure disorders. In northern Italy, epilepsy was once traditionally known as Saint Valentine's Malady.. (ang.).
- ↑ a b L Jilek-Aall. Morbus sacer in Africa: some religious aspects of epilepsy in traditional cultures. „Epilepsia”. 40 (3), s. 382–6, 1999. DOI: 10.1111/j.1528-1157.1999.tb00723.x. PMID: 10080524. (ang.).
- ↑ E. Martin Caravati: Medical toxicology. Wyd. 3. ed. Philadelphia [u.a.]: Lippincott Williams & Wilkins, 2004, s. 789. ISBN 978-0-7817-2845-4. (ang.).
- ↑ a b HM de Boer. Epilepsy stigma: moving from a global problem to global solutions.. „Seizure : the journal of the British Epilepsy Association”. 19 (10), s. 630–6, Dec 2010. DOI: 10.1016/j.seizure.2010.10.017. PMID: 21075013. (ang.).
- ↑ JL Martindale, Goldstein, JN; Pallin, DJ. Emergency department seizure epidemiology.. „Emergency medicine clinics of North America”. 29 (1), s. 15–27, February 2011. DOI: 10.1016/j.emc.2010.08.002. PMID: 21109099. (ang.).
- ↑ a b c d Epilepsy: a comprehensive textbook. Wyd. 2nd ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008, s. 2279. ISBN 978-0-7817-5777-5. (ang.).
- ↑ Robert Bor: Aviation Mental Health: Psychological Implications for Air Transportation. Ashgate Publishing, 2012, s. 148. ISBN 978-1-4094-8491-2. (ang.).
- ↑ a b Seizure Disorders. [w:] Transport Canada [on-line]. Government of Canada. [dostęp 29 grudnia 2013]. (ang.).
- ↑ Andrew N. Wilner: Epilepsy 199 answers : a doctor responds to his patients' questions. Wyd. 3rd ed. New York: Demos Health, 2008, s. 52. ISBN 978-1-934559-96-3. (ang.).
- ↑ Guide for Aviation Medical Examiners. [w:] Federal Aviation Administration [on-line]. [dostęp 29 grudnia 2013]. (ang.).
- ↑ a b National PPL (NPPL) Medical Requirements. [w:] Civil Aviation Authority [on-line]. [dostęp 29 grudnia 2013]. (ang.).
- ↑ Drivers Medical Group: For Medical Practitioners: At a glance Guide to the current Medical Standards of Fitness to Drive. 2013. s. 8. [dostęp 29 grudnia 2013]. (ang.).
- ↑ Canada. Parliament. Senate: Debates of the Senate: Official Report (Hansard)., Issues 1-23. Queen's Printer, 2010, s. 165. (ang.).
- ↑ Osler W. On the so-called Stokes-Adams disease (slow pulse with syncopal attacks, &c.). „The Lancet”. 2, s. 516–524, 1903. DOI: 10.1016/S0140-6736(00)66180-9.
- ↑ Hughes J. Emperor Napoleon Bonaparte: did he have seizures? Psychogenic or epileptic or both?. „Epilepsy Behav”. 4 (6), s. 793–6, 2003. DOI: 10.1016/j.yebeh.2003.09.005. PMID: 14698723.
- ↑ Hughes J. Dictator Perpetuus: Julius Caesar--did he have seizures? If so, what was the etiology?. „Epilepsy Behav”. 5 (5), s. 756–64, 2004. DOI: 10.1016/j.yebeh.2004.05.006. PMID: 15380131.
- ↑ Gomez J, Kotler J, Long J. Was Julius Caesar's epilepsy due to a brain tumor?. „The Journal of the Florida Medical Association”. 82 (3), s. 199–201, 1995. PMID: 7738524.
- ↑ H. Schneble: Gaius Julius Caesar. 2003-01-01. [dostęp 2006-08-10].
- ↑ Biography. [w:] Ian Curtis and Joy Division Fan Club [on-line]. [dostęp 2006-02-02].
- ↑ Lawrence Sutin: Divine Invasions: A Life of Philip K. Dick. Carroll & Graf, 2005-08-09, s. 231–232. ISBN 0-7867-1623-1.
- ↑ Lawrence Sutin: Confessions of a Philip K. Dick Biographer. [w:] The Palm Tree Garden of Philip K. Dick [on-line]. 1989. [dostęp 2006-11-24].
- ↑ Fyodor Dostoevsky. [w:] Charge – The experience of Epilepsy [on-line]. [dostęp 2006-02-02].
- ↑ Hughes JR. The idiosyncratic aspects of the epilepsy of Fyodor Dostoevsky. „Epilepsy & Behavior”. 7 (3), s. 531–8, 2005. DOI: 10.1016/j.yebeh.2005.07.021. PMID: 16194626.
- ↑ Lerner V, Finkelstein Y, Witztum E. The enigma of Lenin's (1870–1924) malady.. „Eur J Neurol”. 11 (6), s. 371–6, 2004. DOI: 10.1111/j.1468-1331.2004.00839.x. PMID: 15171732.
- ↑ Terry H Jones: Pius IX. [w:] Patron Saints Index [on-line]. [dostęp 2006-02-02].
- ↑ Owen Chadwick: A History of the Popes 1830–1914. Oxford University Press, March 2003, s. 113. ISBN 0-19-926286-1.
- ↑ Pope Pius IX. [w:] L'Osservatore Romano [on-line]. 2000. [dostęp 2006-02-02].
- ↑ Miriam Greenblatt: Rulers and Their Times: Peter the Great and Tsarist Russia. Benchmark Books, 2000, s. 80. ISBN 0-7614-0914-9.
- ↑ Ivan V of Russia. [dostęp 2006-11-14].
- ↑ Muramoto O, Englert W. Socrates and temporal lobe epilepsy: a pathographic diagnosis 2,400 years later.. „Epilepsia”. 47 (3), s. 652–4, 2006. DOI: 10.1111/j.1528-1167.2006.00481.x. PMID: 16529635.
- ↑ Chapter 8: Buffalo Springfield and Epilepsy. W: Scott Young: Neil and Me. Music Sales Distributed, 1997-07-30, s. 68. ISBN 0-9529540-2-8. Cytat: he went on daily medication to control his epilepsy – and grew to dislike the medication's effect on him so much that a few years later he stopped using, feeling that in his case control had more to do with personal stability than medication..
- ↑ a b PR. Carney, S. Myers, JD. Geyer. Seizure prediction: methods.. „Epilepsy Behav”. 22 Suppl 1, s. S94-101, Dec 2011. DOI: 10.1016/j.yebeh.2011.09.001. (ang.).
- ↑ Epilepsy : a comprehensive textbook. Wyd. 2nd ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008, s. 426. ISBN 978-0-7817-5777-5. (ang.).
- ↑ MC. Walker, S. Schorge, DM. Kullmann, RC. Wykes i inni. Gene therapy in status epilepticus.. „Epilepsia”. 54 Suppl 6, s. 43–5, Sep 2013. DOI: 10.1111/epi.12275. (ang.).
- ↑ L Walker, Pirmohamed, M; Marson, AG. Immunomodulatory interventions for focal epilepsy syndromes.. „The Cochrane database of systematic reviews”. 6, s. CD009945, 27 czerwca 2013. DOI: 10.1002/14651858.CD009945.pub2. PMID: 23803963. (ang.).
- ↑ M Quigg, Rolston, J; Barbaro, NM. Radiosurgery for epilepsy: clinical experience and potential antiepileptic mechanisms.. „Epilepsia”. 53 (1), s. 7–15, Jan 2012. DOI: 10.1111/j.1528-1167.2011.03339.x. PMID: 22191545. (ang.).
- ↑ WB Thomas. Idiopathic epilepsy in dogs and cats. „Veterinary Clinics of North America, Small Animal Practice”. 40 (1), s. 161–79, January 2010. DOI: 10.1016/j.cvsm.2009.09.004. PMID: 19942062. (ang.).
- ↑ WB Thomas. Idiopathic epilepsy in dogs and cats.. „The Veterinary clinics of North America. Small animal practice”. 40 (1), s. 161–79, 2010 Jan. DOI: 10.1016/j.cvsm.2009.09.004. PMID: 19942062. (ang.).
- ↑ M van der Ree, Wijnberg, I. A review on epilepsy in the horse and the potential of Ambulatory EEG as a diagnostic tool.. „The Veterinary quarterly”. 32 (3-4), s. 159–67, 2012. DOI: 10.1080/01652176.2012.744496. PMID: 23163553. (ang.).
Bibliografia[edytuj | edytuj kod]
- National Institute for Health and Clinical Excellence: The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. National Clinical Guideline Centre, January 2012. (ang.).
- World health organization, Department of mental health and substance abuse, Programme for neurological diseases and neuroscience ; Global campaign against epilepsy ; International league against epilepsy: Atlas, epilepsy care in the world, 2005. Geneva: Programme for Neurological Diseases and Neuroscience, Department of Mental Health and Substance Abuse, World Health Organization, 2005. ISBN 92-4-156303-6. (ang.).